| 15.11.2020, 17:36 | |
Заболевания сердца и почек имеют общие традиционные вакторы риска: артериальная гипертензия (АГ), сахарный диабет (СД), ожирение, дислипидемия и др., а при их сочетании действуют и нетрадиционные почечные факторы (гипергидратация, анемия, нарушения фосфорно-кальциевого обмена, системное воспаление, гиперкоагуляция), которые также могут оказывать влияние на риск развития и патогенез ССЗ.
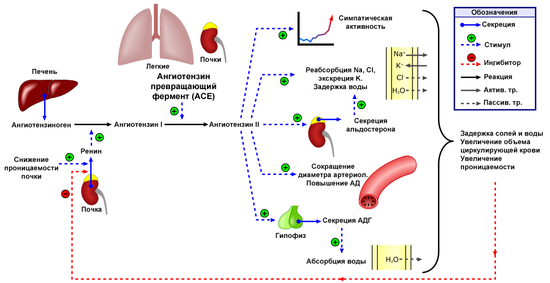
В 1990 г. A. Guyton представил кардиоренальные взаимосвязи в виде гемодинамической модели кардиоренального синдрома (КРС). Центральные звенья этой модели - ренин-ангиотензин-альдостероновая система (РААС), эндотелийзависимые факторы, их антагонисты - натрийуретические пептиды (НУП) и калликреинкининовая система. При поражении одного из органов вследствие активации РААС и симпатической нервной системы, развития дисфункции эндотелия и хронического системного воспаления образуется порочный круг - патофизиологическое состояние, при котором сочетание кардиальной и почечной дисфункции приводит к ускоренному снижению функциональной способности каждого органа.
Термин "кардиоренальный синдром" долгое время использовали для обозначения нарушения функций неизмененной почки в условиях кардиальной дисфункции.
Современная концепция КРС охватывает весь спектр кардиоренальных взаимоотношений и на основании особенностей патофизиологического процесса, временны’х факторов и причин дисфункции почек или сердца описывает 5 типов этого синдрома.
На согласительной конференции ADQI в Венеции (2008) C. Ronco и соавт. представили классификацию КРС с выделением 5 типов. Кардиоренальный синдром - это патофизиологическое расстройство сердца и почек, при котором острая или хроническая дисфункция одного из этих органов ведет к острой либо хронической дисфункции другого. Таким образом, КРС включает различные острые и хронические расстройства, при которых первично пораженным органом может быть как сердце, так и почка.
Острый кардиоренальный синдром (КРС I типа) Характеризуется внезапным ухудшением сердечной деятельности, приводящим к острому почечному повреждению (ОПП); встречается при ОКС в 9-19%, при кардиогенном шоке - в 70% случаев. Острая декомпенсация ХСН осложняется ОПП у 24-45% больных. ОПП обычно развивается в первые дни госпитализации: в 50% - в первые 4 дня, 70-90% - в первые 7 дней. У этих пациентов часто в анамнезе имеются хронические нарушения функций почек, предрасполагающие к развитию ОПП. Развитие ОПП ассоциируется с повышением риска сердечно-сосудистой и общей смертности, более продолжительной госпитализацией и частотой повторных госпитализаций, прогрессированием ХБП (при ее наличии) до IV-V стадий при остром коронарном синдроме (ОКС), инфаркте миокарда (ИМ), чрескожных коронарных вмешательствах (ЧКВ) и аортокоронарном шунтировании (АКШ).
Риск неблагоприятных исходов увеличивается независимо от транзиторности или устойчивости ОПП; более тяжелое ОПП ассоциируется с более высоким риском смерти. Развитие ОПП при ОКС обусловлено нарушением перфузии почек вследствие снижения сердечного выброса (СВ) и/или значительного повышения венозного давления. Часто развивается резистентность к диуретической терапии. Наличие ОПП с/без гиперкалиемии ограничивает применение иАПФ, БРА и антагонистов альдостерона у пациентов с сердечной недостаточностью (СН), ИМ, что может отрицательно влиять на исходы заболевания.
Хронический кардиоренальный синдром (КРС II типа) Характеризуется наличием хронической патологии сердца [например, хронической сердечной недостаточности (ХСН)], приводящей к прогрессированию ХБП. Нарушение функционального состояния почек широко распространено среди пациентов с ХСН (45-63,6%) и является независимым негативным прогностическим фактором в отношении развития систолической и диастолической дисфункции левого желудочка (ЛЖ), сердечно-сосудистой смерти, при этом выявлен биологический градиент между выраженностью почечной дисфункции и ухудшением клинических исходов. Один из основных факторов повреждения при хроническом КРС - длительно существующая гипоперфузия почек, которой предшествуют микро- и макроангиопатии. Функциональное состояние почек также может ухудшаться вследствие терапии ХСН.
Острый кардиоренальный синдром (КРС III типа) Характеризуется первичным внезапным нарушением функции почек (например, при остром гломерулонефрите или пиелонефрите, остром канальцевом некрозе, острой обструкции мочевыводящих путей), которое приводит к острому нарушению функции сердца (СН, аритмиям, ишемии). Распространенность ОПП при коронарной ангиографии (КАГ) и кардиохирургических вмешательствах составляет 0,3-29,7% и ассоциируется с высокой смертностью. ОПП влияет на функциональное состояние сердца посредством нескольких механизмов, иерархия которых не установлена. Перегрузка жидкостью может привести к развитию отека легких, гиперкалиемия способствует возникновению аритмий и остановки сердца, а накопление уремических токсинов снижает сократительную способность миокарда и приводит к развитию перикардита. Кроме того, ишемия почек может сама по себе провоцировать воспаление и апоптоз кардиомиоцитов.
Особая форма КРС III типа - стеноз почечных артерий. В патогенезе развития острой СН или острой декомпенсации ХСН в таких случаях играют роль диастолическая дисфункция левого желудочка (ДД ЛЖ), связанная с длительным повышением артериального давления (АД) из-за чрезмерной активации РААС, задержка натрия и воды на фоне нарушения функций почек и острая ишемия миокарда, обусловленная повышенной его потребностью в кислороде на фоне периферической вазоконстрикции.
При тяжелом ОПП, требующем заместительной почечной терапии, могут развиться гипотензия, нарушения ритма и проводимости, миокардиальная ишемия, обусловленная быстрым перемещением жидкости и электролитов при диализе.
Хронический кардиоренальный синдром (КРС IV типа) Основные причины поражения почек в последние годы - сахарный диабет типа 2 и АГ; заметную роль играют атеросклероз, ХСН и ожирение. Возрастает интерес к патогенетической роли относительного или абсолютного дефицита эритропоэтина при ХБП, который может стать причиной активации процессов апоптоза, фиброза и воспаления в миокарде, а также развития анемии.
Вторичный кардиоренальный синдром (КРС V типа) Характеризуется наличием сочетанной почечной и кардиальной патологии вследствие острых или хронических системных расстройств, при этом нарушение функции одного органа влияет на функциональное состояние другого, и наоборот. Примеры таких заболеваний - сепсис, диабет, амилоидоз, системная красная волчанка, саркоидоз, системные васкулиты. Сепсис - наиболее частое и тяжелое состояние, влияющее на функцию сердца и почек.
Обследование пациента.
Лабораторная диагностика Выявление острого повреждения миокарда при кардиоренальном синдроме I и III типов обычно не вызывает затруднений.
В настоящее время натрийуретические пептиды (BNP, NT-proBNP) - признанные маркеры острой сердечной недостаточности и острой декомпенсации ХСН.
Тропонины используют в качестве чувствительных маркеров некроза миокарда.
Однако повышение уровней тропонинов наблюдается и у пациентов с ХБП без клинической картины ОКС, а также имеет прогностическое значение при кардиоренальном синдроме IV типа.
Цистатин С превосходит креатинин в диагностике нарушений функции почек и коррелирует с длительностью и тяжестью острого повреждения почек.
Повышение уровня цистатина С в сыворотке крови - маркер снижения скорости клубочковой фильтрации (СКФ), а в моче он указывает на канальцевую дисфункцию.
Наиболее ранние маркеры, выявляемые в крови и моче пациентов с ОПП, - NGAL (липокалин, ассоциированный с нейтрофильной желатиназой), KIM-1 (молекула почечного посреждения 1), ИЛ-18 (интерлейкин-18) и NAG (лизосомальный фермент N-ацетил-β-d-глюкозаминидазы), появление которых опережает повышение уровня креатинина у таких больных на 48-72 ч.
Ранние маркеры хронического КРС (II типа) - появление и персистирование ФР развития и прогрессирования хронической сердечной и почечной дисфункции (альбуминурия, снижение ФВ ЛЖ и СКФ, ГЛЖ). ССО у больных с ХБП (КРС IV типа) ассоциируются с повышением плазменных уровней таких специфических биомаркеров, как тропонины, ADMA (асимметричный диметиларгинин), PAI 1 (ингибитор активатора плазминогена I типа), гомоцистеина, НУП, C-реактивного белка, сывороточного амилоидного белка А, альбумина, модифицированного ишемией.
Визуализирующие методы диагностики В настоящее время наиболее перспективные неинвазивные методы, позволяющие оценить кровоток в сосудах почек – мультифотонная микроскопия почек, фазовоконтрастная магнитно-резонансная томография (МРТ).
По классификации существует пять типов КРС; выделение каждого подтипа поможет стратифицировать риски, идентифицировать диагностические маркеры и определить подходы к превентивной и лечебной тактике. Лечение ввиду многообразия течения данного синдрома можеть сильно варьировать, поэтому должно осуществляться строго врачами. | |
|
| |
| Просмотров: 217 | Загрузок: 0 | | |
| Всего комментариев: 0 | |